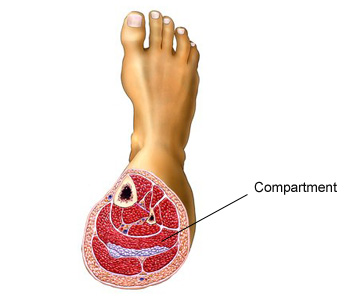
تنقسم المجموعات العضلية للأطراف عند الإنسان إلى أقسام أو حجرات (مقصورات، مساكن) مكونة من أغشية لفافة قوية لا تتزعزع. تحدث متلازمة الحيز عندما يؤدي الضغط المتزايد داخل الحيز إلى الإضرار بالدورة الدموية ووظيفة الأنسجة داخل هذا المسافة.
يمكن أن تحدث متلازمة الحيز بشكل حاد، غالبًا بعد الرضوض (بشكل خاص تحت الردم والهرس)، أو كمتلازمة مزمنة، تظهر غالبًا عند الرياضيين، والتي تظهر على أنها ألم خلسي (يشتد بشكل تدريجي). وتعتبر متلازمة الحيز الحاد acute compartment syndrome (ACS) حالة جراحية إسعافية12. يتم توفير جدول يوضح تقييم الطوارئ وتدبير متلازمة الحيز الحادة ACS.
في هذا الدليل الموجز نستعرض الخطوات المتبعة خلال فترة ما بعد جراحة متلازمة الحجرة، وهذا الدليل هو عادة مستخدم في الحالات المزمنة لكن يمكن اعتماده في الحالات الحادة مع مراعاة المشاكل المرافقة للحالات الحادة من أذيات عصبية أو وعائية أو عظمية، حيث يتم احترام فترات الشفاء الخاصة بكل نسيج من الأنسجة المتأذية.3
متلازمة الحيز الحاد (ACS):
غالبًا ما تتطور متلازمة الحيز الحاد (ACS) بعد فترة وجيزة من الرضوض الكبيرة وخاصة التي تنطوي على كسور العظام الطويلة. ومع ذلك، قد تحدث متلازمة الحيز الحاد أيضًا بعد رض طفيف أو لأسباب غير رضية. باختصار، تؤدي أي حالة مسببة نقص السعة الحجمية للمقصورة أو زيادة حجم السائل داخل الحجرة إلى زيادة الضغط داخل الأجزاء وتعرض المريض لخطر الإصابة بمتلازمة الحيز. تشمل المواقع الشائعة للأذية الساق والساعد. يمكن أن تحدث متلازمة الحيز الحاد أيضًا في منطقة القدم والفخذ والألوية.
أهم الأسباب المؤدية إلى متلازمة الحيز الحادة:
- كسور العظام الطويلة – تمثل الكسور حوالي 75 بالمائة من حالات متلازمة الحيز الحادة ويزداد الخطر مع الكسور المفتتة.4 غالبًا ما يصاب عظم الساق (الظنبوب)، وتتأثر عظام الساعد في المرتبة الثانية في أغلب الأحيان. تعد كسور اللقيمات سببًا شائعًا عند الأطفال. يمكن أن يؤدي علاج الكسر المغلق والمفتوح إلى زيادة ضغط الحيز وخطر الإصابة بمتلازمة الحيز الحادة. يجب إجراء علاج الكسور في أسرع وقت ممكن، ولكن يجب على الأطباء مراقبة المرضى بحثًا عن علامات متلازمة الحيز الحادة بعد هذه الإجراءات.
- الرضوض بدون كسور وتشمل الأسباب المحتملة ما يلي:
- صدمة مباشرة قوية لحيز الأنسجة (على سبيل المثال، الإصابات السحقية)
- الحروق الحرارية الشديدة
- الضمادات الضيقة أو الجبائر أو الجبائر (عادةً محيطية)
- الصدمة المخترقة
- الحقن بالضغط العالي
- إصابة الأوعية الدموية
- لدغات ولسعات الحيوانات
متلازمة الحيز الإجهادية المزمنة chronic exertional compartment syndr (CECS)
هي حالة مؤلمة في أسفل الساق تؤثر على العديد من العدائين وغيرهم من الرياضيين المشاركين في أنشطة الحركات المتكررة. يعتقد أن الألم المرتبط بهذه الحالة هو ضغط غير طبيعي في حجرات (مقصورات) أسفل الساق. يتكون الجزء السفلي من الساق من أربع حجرات موصوفة عالميا – الأمامية والجانبية والخلفية السطحية والخلفية العميقة. تحدد هياكل العظام والأنسجة الضامة الحجرات المختلفة في الساق. تحتوي الحجرات على أحجام ثابتة نسبيا وتحيط بالعضلات والشرايين والأوردة والأعصاب.5
تحدث متلازمة الحيز عندما يسبب الضغط المتزايد إعاقة تدفق الدم مما يضعف وظيفة الأنسجة داخل أسفل الساق. متلازمة الحيز الإجهادية المزمنة CECS حالة غير إسعافية على عكس متلازمة الحيز الحادة. وهي شكل عكوس من الضغط المتزايد بشكل غير طبيعي في الحجرات يحدث أثناء التمرين / إجهاد الأنسجة بشكل لا يتوافق مع زيادة حجم العضلات أثناء التمرين. لا يزال السبب الفيزيولوجي الدقيق لمتلازمة الحيز الإجهادية المزمنة CECS غير واضح ولكن يعتقد أنه متعدد العوامل. قد تشمل العوامل المساهمة في متلازمة الحيز الإجهادية المزمنة ما يلي:
- زيادة حجم العضلات
- سمك النسيج الضام أو تيبسه
- انخفاض تدفق الدم
- الأذيات الرضية الدقيقة.
قد تشمل العوامل الكامنة في الفرد:
- اختلافات طول الساق
- سوء محاذاة أسفل الساق.
قد تشمل العوامل الأخرى ما يلي:
- اختلال التوازن العضلي أو الضعف
- نقص القدرة على التحمل
- انخفاض المرونة
- أنماط التحكم في الحركة غير الصحيحة
- كثافة التدريب أو تكراره.
يتراوح معدل الإصابة بمتلازمة الحيز الإجهادية المزمنة CECS لدى أولئك الذين يعانون من آلام الساق المزمنة الناجمة عن التمرين من 14-27٪. 70٪ من المرضى الذين يعانون من متلازمة الحيز الإجهادية المزمنة CECS في الحجرة الأمامية هم من العدائين. بالتساوي تقريبا بين الذكور والإناث. تم الإبلاغ عن متلازمة الحيز الإجهادية المزمنة CECS في الساعد والفخذ واليد والقدم. ومع ذلك 95 ٪ من الحالات تحدث في أسفل الساق. تحدث الأعراض في كلا الساقين في 85-95 ٪ من الأشخاص المصابين.
غالبا ما يشكو المصابون بمتلازمة الحيز الإجهادية المزمنة CECS من ألم خفيف أو مؤلم أو تشنج موضعي في الحجرة المصابة في الطرف السفلي في نفس المدة الزمنية (دقائق) بعد بدء كل حلقة من التمرين. يتم تأكيد تشخيص التشخيص من خلال اختبار الضغط المجزأ بالإبرة أثناء الراحة وبعد التمرين. إذا لم تنجح إعادة التأهيل، فقد يكون التدبير الجراحي هو خيار العلاج لمتلازمة الحيز الإجهادية المزمنة CECS في الأشخاص النشطين. تختلف تفاصيل تخفيف الضغط الجراحي، لكنها قد تشمل:
- بضع اللفافة المفتوحة
- أو بضع اللفافة مع استئصال اللفافة الجزئي.
يتضمن بضع اللفافة المفتوحة عادة 1-2 شقوق كبيرة حيث يكون يتم قطع الأنسجة الضامة / اللفافة. استئصال اللفافة الجزئي إجراء تتم فيه إزالة جزء من النسيج الضام / اللفافة. يمكن إجراء العلاج الجراحي كإجراء للمرضى الخارجيين تحت التخدير الموضعي. يعد برنامج إعادة التأهيل المخطط والمنفذ بعناية أمرا مهما للمريض لتحقيق النتائج الوظيفية المثلى بعد الجراحة.
برنامج التأهيل بعد جراحة متلازمة الحجرة
المرحلة الأولى (الجراحة لمدة 4 أسابيع بعد الجراحة)
| التوقيت | تبدأ مواعيد إعادة التأهيل في غضون 5 أيام من الجراحة وتستمر 1 مرة في الأسبوع لمدة 4 زيارات |
| أهداف إعادة التأهيل | تطبيق مقياس قدرة القدم والكاحل (FAAM)6 في كل من أنشطة الحياة اليومية (ADL) وتحت مستوى الرياضةحماية الحجرة ما بعد الجراحةتقليل التورم ما بعد الجراحة، قياسات محيط الطرف السفلي عند الشقوق القريبة والبعيدة. يجب ألا تزيد القياسات اللاحقة أكثر من 0.5 سم لكل جلسة.تعليمات في تحديد الوضعيات الآمنة والتدبير الذاتي للأطرافاستعادة مدى حركة الركبة والكاحل الطبيعي (ROM)القدرة على رفع الساق المعنية في جميع الاتجاهات في الوقوف دون ألم أو معاوضةاستعادة القدرة على التحكم في الساق في السلسلة الحركية المفتوحة والمغلقة أثناء المشي مشية طبيعية بعد ثلاثة أسابيع من استخدام بوط الحماية |
| الاحتياطات | استخدام العكازات المساعدة لمدة أسبوعين مع عدم تحميل الوزن (NWB). في الأسبوع الثالث بوط جبسي والمشي مع تحميل الوزن حسب التحمل (WBAT) وجهاز مساعد حسب الحاجة.ممكن لبس جبيرة أول 4-7 أيام بعد الجراحة مع استخدام العكازات وعدم تحميل الوزن NWBتجنب أي نشاط يسبب زيادة التورمتجنب أي احتكاك على الندبة الجديدةتجنب أي نشاط احتكاكي بما في ذلك الجري أو القفز أو القفز |
| التمارين العلاجية المقترحة | البدء بتمارين المدى الحرك المنفعل (PROM) للكاحل بعد 5 أيام من العملية بمجرد الانتقال إلى بوط المشيمجموعات عضلات مربعة الرؤوس الفخذيةرفع الساق لتقوية الوركالرفع والضغط والثلج، حسب الحاجة، للسيطرة على التورمالضخ بحركات العضلات الفاعلة للسيطرة على التورمتدليك لطيف من القريب إلى القريب للمساعدة في العودة الوريدية وتخفيف التورم |
| تمارين القلب والأوعية الدموية | تدريب دوران الجزء العلوي من الجسم أو تدريب الجزء العلوي من الجسم ergometer (UGE)، حسب القدرةالبدء ب 5-10 دقائق، 1-2 مرات / يوم، والتقدم حسب القدرة |
| معايير التقدم | يمكن أن يتقدم المريض إلى المرحلة الثانية بعد تحقيق أهداف المرحلة الأولى |
المرحلة الثانية (تبدأ بعد تلبية معايير المرحلة الأولى ، عادة بعد 3-4 أسابيع من الجراحة)
| المواعيد | مواعيد إعادة التأهيل هي مرة في الأسبوع بشكل وسطي |
| أهداف إعادة التأهيل | الحفاظ على محيط الطرف السفلي في حدود 1 سم من الجانب غير المتأذيشفاء الجرح والتئامه بشكل جيدتقليل ضمور العضلات وعجز المرونة في الحجرة المعنيةالتحكم في وضعية الوقوف على ساق واحدة والعيون مفتوحةالمرونة الكاملة / الحركة في الساق الخلفية / الكاحلالحفاظ على الحركة والقوة مجموعات العضلات غير المتأذية، وكذلك القدرة على التحمل (اللياقة) القلبي الوعائيالقيام بتمارين فاعلة أو مقاومة بشكل طفيف للورك في الطرف السفلي الذي تمت جراحته وتمارين المقاومة في الأطراف العلويةالتحكم والارتصاف المناسب في الأطراف السفلية بدون الشعور بالألم أثناء تمرين القرفصاء الوظيفي بالساقين مشية غير ألمية على سطح مستو مع تحميل كامل الوزن وبدون جهاز مساعدتحسن 8 نقاط (أو أكثر) في قسم النشاط الحياتي اليومي ADL من مقياس FAAM الأساسي |
| الاحتياطات | تجنب الإفراط في إجهاد الندبة المتشكلة حديثا عن طريق تجنب أي احتكاك على الأنسجة (حسب المرحلة الأولى)تجنب التورم بعد النشاط عن طريق الحد من نشاط تحميل الوزن لفترات طويلة حسب الاقتضاء؛ في حالة حدوث تورم، يجب التعامل مع الراحة والثلج والرفع والضغط (حسب المرحلة الأولى)تجنب التحميل غير المتراكز eccentric |
| تمرين علاجي مقترح | تدليك الندبة / التنقل وإزالة التحسستمطيط لطيف وتحريك الأعصاب على الأنسجة في الحجرة المعنية. لا تدليك احتكاكي عبر منطقة الجرحالتقدم إلى تقوية الكاحل بالسلسلة الحركية المفتوحة، حسب المسموح بهتمارين التوازن والحس العميق: التقدم من تمارين التوازن الثنائية إلى الأحادية على سطح مستو وثابت في البداية، ثم على سطح ناعم / غير مستقرتدريبات المشي: تبدأ بالمستوى السهمي وتتقدم إلى المستويات الأمامية والعرضية |
| تمرين القلب والأوعية الدموية | تدريب دائرة الجزء العلوي من الجسم، (حسب المرحلة الأولى)يمكن البدء بالدراجة الثابتة إذا التئم الجرحالبدء بجهاز المشي أو المشي ضمن مسار المشي إذا التئم الجرح؛ التقدم في الوقت والسرعة حسب الإمكانمكن السباحة أو المشي ضمن الماء إذا التئم الجرح بالكامل |
| معايير التقدم | يمكن أن يتقدم المريض إلى المرحلة الثالثة إذا تم تحقيق أهداف المرحلة الثانية |
المرحلة الثالثة (تبدأ بعد تلبية معايير المرحلة الثانية، عادة بعد 6-8 أسابيع من الجراحة)
| المواعيد | مواعيد إعادة التأهيل مرة واحدة كل 7-10 أيام |
| أهداف إعادة التأهيل | منع تكرار الأعراض بعد الجراحة مع كل النشاطاتتحمل 15-30 دقيقة من النشاط الهوائي المستمر دون ظهور الأعراض / الألمتعزيز المراقبة الذاتية ومراجعة علامات عودة الأذية والمضاعفات قوة الكاحل (5/5) وخالية من الألمالتحكم السليم في الأطراف السفلية والمحاذاة وعدم الشعور بالألم مع الحركات الوظيفية لساق واحدة بما في ذلك القرفصاء والاندفاعدون تبقي تورم 12-24 ساعة بعد كل النشاط البدني (بما في ذلك التمارين التصادمية)لا ألم 1-2 ساعات بعد النشاط البدني (بما في ذلك التمارين التصادمية) |
| الاحتياطات | تجنب الاحتكاك فوق النسيج الندبي (حسب المرحلتين الأولى والثانية)تجنب التورم بعد النشاط (حسب المرحلتين الأولى والثانية)لا يوجد نشاط مجهد حتى يلتئم الجرح تماماعدم الجري حتى 8 أسابيع بعد الجراحة (يجب نصح المريض من قبل مقدم إعادة التأهيل الرياضي أو الطبيب قبل البدء في أي جري) تجنب الألم مع أي نشاط مجهود |
| تمرين علاجي مقترح | تمطيط عضلات الأطراف السفلية وتحريك الأعصاب حسب الاقتضاء (حسب المرحلة الثانية)تمطيط اللفافة العضلية في الأطراف السفلية / لف الرغوةالتقدم إلى تمارين التقوية الوظيفية في السلسلة المغلقة للأطراف السفلية بما في ذلك الاندفاعات والخطوات إلى الخلف والقرفصاء على الساق الواحدةالتقدم إلى رفع العقب في ساق واحدةالتقدم إلى تدريبات مشية البدء بالتمارين متعددة الأطوال plyometric (مع التركيز على التحكم بالأطراف السفلية والمحاذاة في الورك والركبة والكاحل) في الأسبوع السابع. يمكن البدء بتمارين التحرك الرشيق على الدرج، في حال لم يحدث زيادة بالتورم. البدء بالقفز بالقدمين والتقدم إلى التنقل بين القدم والأخرى، ثم القفز على نفس القدم؛ والتركيز على ميكانيكا الهبوط / التباطؤ المناسب |
| تمارين القلب والأوعية الدموية | البدء أو التقدم في السباحة أو المشي على الماء إذا التئم الجرح بالكامل (وفقا للمرحلة الثانية)التقدم في وقت المشي والسرعة (حسب المرحلة الثانية)يمكن البدء بتمارين جهاز التدريب البيضاوي elliptical trainer، حسب المسموح بهيمكن بدء الركض الخفيف في الأسبوع الثامن؛ تبدأ في البداية على سطح مستو مع تجنب التلال والسرعة في العمل؛ يجب على العدائين التفكير في التدريب المتقطع الذي يتضمن المشي؛ التقدم بزيادة أوقات الركض والانحدار والسرعة حسب الاقتضاء للعودة إلى أهداف الرياضة / النشاط؛ وبالنسبة لأولئك الذين يعودون إلى الرياضة متعددة المستويات، يتم وضع اعتبارات التقدم إلى النشاط متعدد المستويات |
| معايير التقدم | يمكن أن يتقدم المريض إلى المرحلة الرابعة بعد تحقيق أهداف المرحلة الثالثة |
المرحلة الرابعة (تبدأ بعد تلبية معايير المرحلة الثالثة ، بعد حوالي 8-12 أسبوعا من الجراحة)
| المواعيد | – •مواعيد إعادة التأهيل هي 1 مرة كل 2-3 أسابيع |
| أهداف إعادة التأهيل | تدبير النشاط الحياتي اليومي ADL والمقاييس تحت المستويات الرياضية على FAAM قبل التوقف عن إعادة التأهيل- تحسن 9 نقاط (أو أكثر) تحت المستويات الرياضية نسبة إلى نقطة ن خط الأساس من FAAM التحكم العصبي العضلي الديناميكي السليم والمحاذاة معا للأنشطة متعددة المستويات والمتراكزة concentric (بما في ذلك التصادم) للعودة إلى الرياضة / العمل، دون ألم أو عدم استقرار أو تورمتحقيق 90٪ نت قوة العطف الظهري والأخمصي الخالي من الألم |
| الاحتياطات | تجنب الألم مع أي نشاط مجهدتجنب التورم بعد النشاط (حسب المراحل الأولى والثانية والثالثة) |
| تمرين علاجي مقترح | التقييم الميكانيكي الحيوي لنشاط رياضي معين مع تحليل الفيديو حسب الحاجة (الجري وركوب الدراجات وما إلى ذلك)تعليمات للعودة المناسبة و تقدم في النشاط (الجري التدريجي، وركوب الدراجات، وما إلى ذلك) تمارين التقوية التدريجية باستخدام ثبات أعلى وتحكم عصبي عضلي مع زيادة الأحمال والسرعات وأنماط الحركة المشتركة؛ البدء بسرعة منخفضة وأنشطة أحادية المستوى والتقدم إلى أنشطة عالية السرعة ومتعددة المستويات. البدء بالأمام والخلف، والتقدم إلى حركات المستوى من جانب إلى آخر والحركات القطرية وحركات المستوى المستعرض دمج الحركات والوضعيات في التمارين التي تحاكي الأنشطة الوظيفية وبدء التدريب الخاص بالرياضة بحركات محاكاة منخفضة الكثافة |
| تمارين القلب والأوعية الدموية | تكرار مطالب الطاقة الخاصة بالرياضة / العمل |
| معايير التقدم | يمكن للمريض العودة إلى الرياضة / العمل إذا كان قد حقق الأهداف المذكورة أعلاه وحصل على موافقة من مقدم إعادة التأهيل الرياضي أو الطبيبأخذ الاحتياطات لتقليل خطر الإصابة مرة أخرى عند العودة إلى الرياضة أو الأنشطة عالية الطلب، حسب الاقتضاء. يمكن التفكير في الوسائد الوقائية على منطقة النسيج الندبي في حال رياضة الاصطدام / الاحتكاك |
المراجع:
1. Via, A. G., Oliva, F., Spoliti, M. & Maffulli, N. Acute compartment syndrome. Muscles Ligaments Tendons J 5, (2015).
2. Halawi, M. J. & Morwood, M. P. Acute management of open fractures: An evidence-based review. Orthopedics vol. 38 Preprint at https://doi.org/10.3928/01477447-20151020-12 (2015).
3. Schubert, A. Rehabilitation Guidelines Following Compartment Syndrome Release With Open Fasciotomy. UW Health University of Wisconsin Sports Medicine (2011).
4. McMillan, T. E., Gardner, W. T., Schmidt, A. H. & Johnstone, A. J. Diagnosing acute compartment syndrome—where have we got to? International Orthopaedics vol. 43 Preprint at https://doi.org/10.1007/s00264-019-04386-y (2019).
5. UpToDate: Patient education: Acute compartment syndrome (The Basics). (2023).
6. Martin, R. R. L., Irrgang, J. J., Burdett, R. G., Conti, S. F. & van Swearingen, J. M. Evidence of validity for the Foot and Ankle Ability Measure (FAAM). Foot Ankle Int 26, (2005).